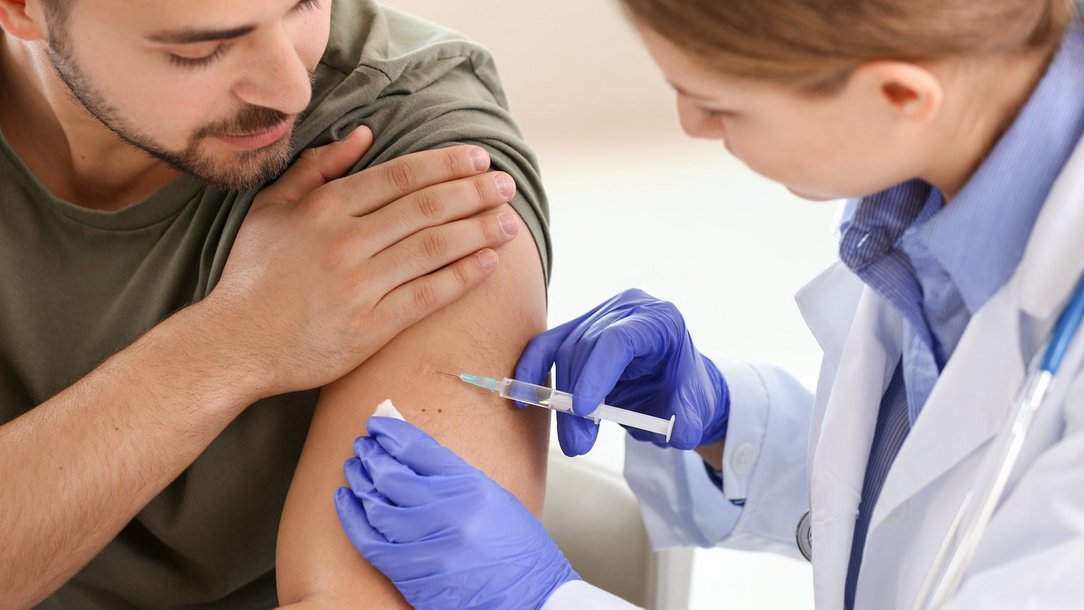
Humane Papillomviren – die unsichtbare Gefahr
90 Prozent aller Menschen, die Sex haben, infizieren sich mit Humanen Papillomviren (HPV). Die gute Nachricht: Die Infektion besteht fast immer nur vorübergehend. Meistens verläuft sie unbemerkt und klingt ohne Symptome ab. Bei einigen Frauen und Männern wuchert die Haut im Intimbereich oder es entwickelt sich nach Jahren über Vorstufen Krebs. Die Viren unterteilen sich in „Low Risk“-Typen, die genitale Warzen (Kondylome) verursachen, und „High Risk“-Typen, die Krebs fördern können. Bei Frauen kann Gebärmutterhalskrebs auftreten. Wie Sie das Risiko minimieren, erfahren Sie im Artikel.
Es fühlte sich an wie eine Ohrfeige, als mir die Hautärztin sagte: „Sie haben eine Geschlechtskrankheit.“ Es klang so anrüchig. Ich hatte ein kleines Knötchen im Intimbereich, das ich ihr gezeigt hatte. Einen Millimeter groß.
Wie verläuft die Ansteckung mit HPV?
Bis dahin hatte ich noch nicht vom Humanen Papillomavirus gehört. Die meisten sexuell aktiven Menschen infizieren sich mindestens einmal im Leben, meist bald nach dem ersten Geschlechtsverkehr. Männer wie Frauen bekommen sie beim Sex, wenn Penis oder Vagina die mit HP-Viren befallene Haut oder Schleimhaut des anderen berühren. Die Krankheitserreger dringen in die Haut ein, vermutlich durch kleine Risse oder Verletzungen. Sie vermehren sich im Inneren der Zellen.
Möglich sei theoretisch auch eine Schmierinfektion über die Hände, sagt Prof. Dr. Werner Mendling, Leiter des Deutschen Zentrums für Infektionen in Gynäkologie und Geburtshilfe in Wuppertal. Wenn jemand den Finger in die Scheide stecke und dann in den Mund, habe er die HP-Viren auch dort. Das sei unwahrscheinlich, aber möglich. Auf einer Toilette stecke sich eine Frau nicht an. „Das könnte nur passieren, wenn Sie mit dem Genitalbereich auf der Brille herumrutschten. Das macht keiner.“
Wer überträgt HPV Viren?
Jeder, der infiziert ist, überträgt die HP-Viren. Da die meisten nicht merken, dass sie infiziert sind, stecken sie andere an, ohne sich dessen bewusst zu sein. Allerdings übertrage ein Infizierter die HP-Viren nicht unbedingt beim ersten Geschlechtsverkehr, sagt Mendling. Ähnlich wie bei HIV brauche es dafür oft mehrere Intimkontakte. Das sei individuell unterschiedlich.
Warum haben Frauen ein höheres Risiko?
Für Frauen ist das Risiko einer HPV-Infektion höher als für Männer, weil die HP-Viren sich gerne in der Grenzzone zwischen Gebärmutterhals und Muttermund ansiedeln. Das Risiko einer Infektion steigt mit der Zahl der Sexualpartner. Drei von vier Frauen stecken sich im Laufe ihres Lebens mit dem Humanen Papillom-Virus an. Damit ist die HPV-Infektion die häufigste sexuell übertragbare Infektion.
Mit HPV infiziert zu sein, ist kein Makel und meist unvermeidbar. (Prof. Dr. med. Werner Mendling)
Ich war Mitte zwanzig, als ich mich infizierte. Bei wem, weiß ich nicht. Als das erste Knötchen auftauchte, lebte ich seit etwa einem Jahr mit meinem damaligen Partner zusammen. Er entwickelte zum Glück keine Symptome. Etwa 35 Prozent der 20- bis 30-Jährigen haben eine HPV-Infektion, sagt Mendling. In etwa 85 Prozent der Fälle bekämpft das Immunsystem die HP-Viren erfolgreich und sie verschwinden innerhalb eines Jahres von selbst. Bei einem schwachen Immunsystem kann die Infektion über einen längeren Zeitraum andauern. Bisher ist es nicht möglich, die HP-Viren direkt zu bekämpfen.
Lesen Sie auch: Scheidenpilz - Was hilft, wenn es juckt im Schritt
Warzen im Intimbereich
Dieses Knötchen, das sich bei mir im Intimbereich gebildet hatte, war eine Feig- oder Genitalwarze, Kondylom genannt. Ihr folgten weitere. Die Hautärztin entfernte sie mehrmals unter örtlicher Betäubung. Das bedeutete jedes Mal mehrere Spritzen in den Intimbereich – eine Tortur.
In der Schwangerschaft verdoppelt sich das Risiko
Kondylome entwickeln sich laut Robert Koch-Institut (RKI) bei 1 bis 2 Prozent der Erwachsenen, die Sex haben, zwischen dem 15. und dem 49. Lebensjahr. Wenn sich Mann oder Frau mit Humanen Papillomviren anstecken, dauert es vier Wochen bis acht Monate, bis erste Genitalwarzen auftreten. Sie bilden sich an den Schamlippen, am Scheideneingang, in der Scheide, am Gebärmutterhals, an der Eichel oder der Vorhaut. Bei Männern und Frauen kommen sie auch am Anus, im Analkanal sowie in der Harnröhre vor.
In der Schwangerschaft verdoppelt sich das Risiko, ein Kondylom zu entwickeln, sagt Mendling. In dieser Zeit fahre das Immunsystem der Frau herunter, damit es den Fötus nicht abstößt. Nach der Geburt und auch außerhalb einer Schwangerschaft verschwinden die Kondylome in vielen Fällen von allein. Meist warten die Betroffenen das nicht ab, weil die Warzen unästhetisch sind.
Nach OP Krater in der Haut
Weil sich bei mir in der Scheide Kondylome gebildet hatten, überwies mich die Hautärztin in ein Krankenhaus. Dort wurden die Wucherungen unter Vollnarkose per Laser entfernt. Hinterher sah es aus, als habe jemand Zigaretten in meinem Intimbereich ausgedrückt. Sitzbäder mit Jodlösung halfen der Haut zu heilen. Auch dieser Prozedur unterzog ich mich ein zweites Mal. Wieder unter Vollnarkose, Krater in der Haut, Sitzbäder.
Kaum noch Kondylome nach der Impfung
Die Kondylome blieben aus, nachdem ich mich gegen Humane Papillomviren habe impfen lassen. Mein Frauenarzt hatte mir das empfohlen, auch wenn ich schon erwachsen war. Kondylome bildeten sich danach seltener, sagte er. Das bestätigt Prof. Mendling: Zwar wirke die HPV-Impfung nicht gegen schon bestehende Infektionen, reduziere aber dessen Gefahren. Die Impfung, die Eigenschaften der 9 wichtigsten Virustypen enthält, schütze in Zukunft vor der Erkrankung durch diese und andere verwandte Virustypen.
Seit etwa 10 Jahren würden deshalb Frauen noch geimpft, denen eine Vorstufe von Gebärmutterhalskrebs entfernt wurde. Das senke bei Erwachsenen das Rückfall-Risiko um 70 Prozent. Es sei auch unwahrscheinlich, dann noch Kondylome zu entwickeln.
Welche HPV-Viren gibt es?
Laut RKI gibt es mehr als 200 verschiedene HPV-Typen. Papillomviren kommen am gesamten Körper vor und verursachen unter anderem auch Warzen an Händen oder Füßen. Die genitalen HPV-Typen teilen sich in Low-Risk-HPV und High-Risk-HPV. Die Low-Risk-Typen 2, 6 und 11 verursachen die Feig- oder Genitalwarzen, vor allem die HPV-Typen 6 und 11.
Welche HPV-Viren verursachen Krebs?
Die High-Risk-Viren können Gebärmutterhalskrebs hervorrufen. Seltener sind Tumore in der Scheide, an den Schamlippen, im Kopf-Hals-Bereich an Rachen oder Zunge, am Penis oder am Anus. Laut RKI sind unter den 20- bis 25-jährigen Frauen 35 Prozent mit Viren der High-Risk-Gruppe infiziert (2011). Auch die High-Risk-Viren verschwinden überwiegend von selbst nach ein bis zwei Jahren. Weniger als 1 Prozent der Frauen mit einer HPV-Infektion entwickelten nach Jahren Gebärmutterhalskrebs, sagt Mendling.
Welche HPV-Typen sind gefährlich?
Zu den High-Risk-Viren gehören die Virustypen 16, 18, 31, 33, 35, 39, 45, 51, 52, 56, 58, 59, 68, 73 und 82. Der HPV Typ 16 ist der in unserem Breitengrad häufigste Hochrisiko-HPV-Typ. 80 Prozent der am Zervixkarzinom (Gebärmutterhalskrebs) erkrankten Frauen sind mit dem Virustyp 16 infiziert. Die Virusverteilung ist auf den verschiedenen Kontinenten der Welt etwas unterschiedlich.
Rauchen ist der größte zusätzliche Risikofaktor für Krebs am Gebärmutterhals
Mendling rechnet vor: Von 1.000 Frauen, die mit dem HP-Virus infiziert sind, haben ihn ein Jahr später noch 100. Von diesen erkranken im Laufe der nächsten 7 bis 30 Jahre 10 bis 30 an einer Vorstufe von Gebärmutterhalskrebs, einer sogenannten intraepithelialen Neoplasie. Die Entwicklung des Krebses dauert 7 bis 15, teilweise bis zu 30 Jahre. D.h. längst nicht jede Frau, die mit High-Risk-Viren infiziert ist, entwickelt Krebs. Auch andere Faktoren spielen eine Rolle. Der wichtigste zusätzliche Risikofaktor, der ein Zervixkarzinom begünstige, sei das Rauchen, sagt Mendling. Nikotin schädigt alle Zellen. Es ist ein Gift, das sich im Gebärmutterhalskanal anreichert und dort Schaden anrichtet.
Auch die Krebs-Vorstufen verschwinden zum Teil von allein
Die Viren müssen 7 bis 15 Jahre an der Schleimhaut verbleiben, um nachweisbare Zellveränderungen herbeizuführen. Diese kann der Gynäkologe durch regelmäßige und richtig durchgeführte Vorsorgeuntersuchungen (Pap-Test nach Papanicolaou und HPV-Test) erkennen. Der Gebärmutterhalskrebs durchläuft Vorstufen. Selbst diese verschwinden unbehandelt in einem Drittel der Fälle nach einigen Jahren von allein.
Verändertes Gewebe wird kegelförmig herausgeschnitten
Das veränderte Gewebe der Vorstufe entfernt der oder die GynäkologIn durch eine Konisation mittels Laser, Skalpell oder elektrischer Schlinge. Sie oder er schneidet ein kegelförmiges Gewebestück mit der Veränderung aus dem Muttermund. Man verwende heute nach Möglichkeit die elektrische Schlinge, weil die weniger traumatisch für das Gewebe sei, sagt Mendling.
Spritzen in den Muttermund
Ich hatte mich sowohl mit Low-Risk- als auch mit High-Risk-Viren infiziert. Das sei nicht ungewöhnlich, sagt Mendling. Etwa fünf Jahre nach den Kondylomen zeigte ein Pap-Test bei meiner Frauenärztin verändertes Gewebe am Muttermund. Durch eine Konisation wurde es ambulant im Krankenhaus entfernt. Unangenehm waren die beiden Spritzen, die mir der Arzt für die örtliche Betäubung in den Muttermund gab. Auch das Lasern des etwa ein Euro großen Gewebestückes war unangenehm.
Nobelpreis für Medizin für HPV-Forscher
Dass Humane Papillom-Viren Gebärmutterhalskrebs auslösen, ist eine noch relativ junge Erkenntnis. Prof. Harald zur Hausen, Virologe am Deutschen Krebsforschungszentrum in Heidelberg, erhielt 2008 für diese Erkenntnis den Nobelpreis für Medizin. Zuvor hatte er mit seinem Team einen Impfstoff gegen diese Viren entwickelt, die eine der häufigsten Krebserkrankungen bei Frauen auslösen. Seit 2006 werden Kinder, Jugendliche und Erwachsene in Deutschland und weltweit geimpft.
Wie kann man sich auf HPV testen?
Frauen, die zu ihrem Gynäkologen zum Pap-Abstrich kommen, wird seit 2020 auch der HPV-Test angeboten. Das Material für diesen molekularbiologischen Test entnimmt der Zytologe dem Pap-Abstrich. Entnimmt der Gynäkologe bei Zellveränderungen am Muttermund eine Gewebeprobe, kann ein Pathologe auch darüber feststellen, ob die Frau sich infiziert hat.
Wie kann man sich vor HPV schützen?
Die HPV-Impfung bietet einen guten Schutz, sagt Mendling. Sie verhindert zwar nicht die Ansteckung mit den Humanen Papillom-Viren. Sie senkt jedoch das Risiko für Kondylome und den durch HP-Viren verursachten Krebs an Gebärmutterhals, Zunge oder Rachen erheblich. Da HP-Viren so weitverbreitet sind, können sich Mädchen und Jungen bereits beim ersten Sex damit infizieren. Garantiert vor einer HPV-Infektion geschützt sind nur die, die auf jeglichen Sex verzichten. Wobei die Viren auch beim Küssen übertragen werden. Kondome schützen weitgehend, aber nicht sicher vor einer HPV-Infektion. Sie bedecken nur einen Teil des Intimbereichs. Ist der Mann beschnitten, hat er ein geringeres Risiko für eine HPV-Infektion oder die Frau anzustecken. Beschnittene Männer haben signifikant weniger Bakterien und Viren am Penis, da die Vorhautfalte diese unter sich festhält. Durch die Beschneidung wird das stark reduziert.
Lesen Sie auch: Welche Nebenwirkungen haben hormonelle Verhütungsmethoden?
Warum HPV-Impfung für Jungen?
Auch für Jungen ist es sinnvoll, sich impfen zu lassen, sagt Mendling. Sie übertragen die HP-Viren ebenso wie Mädchen und können wie sie durch Humane Papillomviren an Krebs erkranken. In Dänemark, Holland und Neuseeland werden die Mädchen und Jungen in der Schule geimpft. In Dänemark liege die Impfrate bei den Mädchen bei über 80 Prozent. In Neuseeland und Australien sei die Impfung seit mehr als zehn Jahren Teil des Schulprogramms. Da gebe es keine Warzen mehr bei den Jugendlichen.
HPV Impfung welches Alter?
„Mädchen und Jungen sollten sich so früh wie möglich impfen lassen“, sagt Mendling. Auf jeden Fall vor dem ersten Geschlechtsverkehr. Zwischen 9 und 12 Jahren ist das ideale Alter. Die Ständige Impfkommission (STIKO) empfiehlt zwischen 9 und 14 Jahren. Der jugendliche Organismus reagiert auf den Impfstoff mit besonders vielen Antikörpern. Werden Kinder in diesem Alter geimpft, reichen deshalb zwei Spritzen. Möglich sei die Impfung auch später. Ab 15 Jahren sind allerdings drei Spritzen notwendig.
Ist die HPV-Impfung sinnvoll?
In Deutschland sind zwei Impfstoffe erhältlich, Cervarix und Gardasil 9. Der Cervarix-Impfstoff wirkt gegen zwei High-Risk-Viren, Gardasil gegen neun HPV-Stämme, darunter Low-Risk-Viren und besonders riskante HP-Viren. Die Gardasil-Impfung schützt vor Kondylomen und kreuz-immunisiere gegen weitere Virustypen, sagt Mendling. Damit decke sie mindestens 15 Virustypen ab. Das seien über 95 Prozent der Viren, die Krebs auslösen können. In England ist die Häufigkeit von Gebärmutterhalskrebs im Jahr 2021 bei unter 30-jährigen Frauen um 87 Prozent und die seiner Vorstufen um 97 Prozent zurückgegangen, wenn sie als Mädchen im Alter von 12 bis 13 Jahren geimpft wurden. Erfolgte die Impfung (seit 2008) erst im Alter von 16 bis 18 Jahren, trat der Krebs um mehr als ein Drittel seltener auf (34 Prozent), die Häufigkeit seiner Vorstufen ging um 39 Prozent zurück.
Es müssten heute nicht mehr jedes Jahr in Deutschland 1.700 Frauen an Gebärmutterhalskrebs sterben. Das könnte verhindert werden, wenn sich alle impfen lassen würden. (Prof. Dr. Werner Mendling)
Dass es Bedenkenträger gibt, die sich gegen die Impfung aussprechen, kann Prof. Mendling nicht nachvollziehen. Jedes Jahr erkranken in Deutschland etwa 6.200 Frauen an Gebärmutterhalskrebs, 1.700 sterben daran. „Das müsste heute nicht mehr passieren. Es könnte verhindert werden, wenn alle geimpft würden.“
56.000 Konisationen pro Jahr
Noch mehr Frauen sind von den Konisationen betroffen. Laut RKI sind es in Deutschland pro Jahr 56.000. Diese Frauen hätten neben der unangenehmen Operation ein signifikant höheres Frühgeburtsrisiko. Durch die Konisation werde der Muttermund verkürzt und dadurch eventuell der Halteapparat der Gebärmutter beschädigt. Das Risiko hänge davon ab, wie viel der Arzt wegschneide. Schneide er ganz flach, sei das folgenlos für spätere Schwangerschaften. Müsse er einen größeren Kegel entfernen, bedeute das ein erhebliches Risiko für eine Frühgeburt. Das gelte für alle weiteren Schwangerschaften. Neben dem Krebs gebe es damit auch schon durch die Vorstadien viele Probleme. „Unter Umständen bekommt eine Frau nach der Konisation durch eine Frühgeburt ein behindertes Kind“, sagt Mendling.
Humane Papillomviren – schwanger 10 Jahre nach Konisation
Ich hatte Glück und erlebte knapp zehn Jahre nach meiner Konisation eine komplikationslose Schwangerschaft. Im August 2019 brachte ich einen gesunden Sohn zur Welt. Er kam vier Tage nach dem errechneten Termin, keine Spur von einer Frühgeburt. In anderen Fällen musste die Frau nach einer Konisation in der Schwangerschaft viel liegen, um das Risiko einer Frühgeburt zu verringern.
Humane Papillomviren – Fazit
Viren, die beim Sex übertragen werden, sind immer noch ein Tabuthema. Da 9 von 10 Frauen und Männern, die Sex haben, sich mit HPV anstecken, ist es Zeit, mehr darüber zu reden. Ich war 27 Jahre alt, als die Impfung auf den Markt kam. Ich wäre froh, wenn ich als Jugendliche geimpft worden wäre. Dann wären mir die unangenehmen und schmerzhaften Behandlungen sehr wahrscheinlich erspart geblieben.